ACNE
A acne vulgar é, provavelmente, a doença da pele mais comum, afetando 85% a 100% da população em qualquer momento da sua vida. As idades mais afetadas situam-se entre os 10 e os 24 anos.
Embora não sendo grave, a acne apresenta um impacto psicológico importante, dada a idade dos jovens afetados. Esse impacto é, de um modo geral, de curto prazo mas deve ser acompanhado pois existe o risco de se tornar grave, acompanhando-se de diminuição da autoestima que pode conduzir ao afastamento social ou à depressão.
Num estudo realizado em Portugal, encontrou-se uma prevalência de acne em jovens de 10 a 12 anos de 82,4%, com predomínio do género masculino. Desses jovens, apenas 44% faziam algum tipo de tratamento.
O que é a acne?
É uma doença da pele na qual os folículos pilosos apresentam excesso de gordura e células da pele mortas. As áreas mais afetadas são a face, pescoço, peito, costas e ombros, uma vez que é nestas regiões que existe maior concentração de folículos sebáceos.
As lesões da acne tendem a cicatrizar lentamente e, frequentemente, desaparecem noutros locais e surgem noutros.
Como se manifesta a acne?
As formas de manifestação mais comuns são lesões não inflamatórias, de cabeça branca ou negra, que resultam do preenchimento dos folículos pilosos por gordura, células e bactérias. As lesões inflamatórias correspondem às pápulas, mais salientes, vermelhas e dolorosas, dada a presença de infeção no folículo piloso. Nos casos mais graves, formam-se lesões de maior dimensão, como as pústulas, os nódulos ou quistos, que são muito incomodativas e que podem originar cicatrizes permanentes.
Quais são as causas da acne?
A acne resulta de um excesso de produção de gordura, da acumulação de células cutâneas mortas que irritam os folículos pilosos e a acumulação bacteriana no meio dessa gordura e células mortas.
Existem fatores que podem agravar a acne, como as hormonas masculinas, as alterações hormonais durante a gravidez ou relacionadas com o uso de anticonceptivos orais, alguns medicamentos (corticóides, androgénios, lítio), alimentos ricos em carbohidratos, que aumentam os níveis de açúcar no sangue.
As alterações hormonais são comuns na adolescência, nas raparigas e mulheres 2 a 7 dias antes do período menstrual e na gravidez.
Ao contrário do que se costuma pensar, os alimentos ricos em gordura, o chocolate ou a pele pouco limpa não são fatores importantes no desenvolvimento da acne. De facto, a limpeza excessiva da pele com agentes irritantes pode agravar a acne, sendo suficiente uma limpeza suave para remover excessos de gordura e células mortas.
Como se diagnostica a acne?
O diagnóstico da acne é feito pelo médico dermatologista, uma vez que existem outras doenças da pele que podem simular esta condição. Uma vez feito o diagnóstico, o médico irá definir o seu grau de gravidade e, em função disso, definir o melhor tratamento.
Como se trata a acne?
Existe o mito de que não vale a pena tratar a acne e de que ela deve seguir o seu curso. Esse mito não corresponde à realidade porque, sem tratamento, muitos casos de acne irão apresentar uma evolução desfavorável com risco de lesões permanentes. Por outro lado, o tratamento é com frequência muito eficaz e permite uma melhoria da autoestima.
O tratamento da acne baseia-se na redução na produção de gordura, na aceleração da renovação das células da pele, no controlo da infeção e na redução da infeção.
De um modo geral, o tratamento deve ser prolongado, não sendo visíveis resultados antes de 4 a 8 semanas de tratamento.
Os tratamentos podem ser locais ou orais. Os medicamentos orais não devem ser utilizados durante a gravidez, sobretudo no primeiro trimestre.
O tratamento para cada caso deverá ser decidido pelo médico dermatologista. Muitos dos medicamentos disponíveis podem apresentar efeitos secundários e, por isso, é importante definir o tratamento mais adequado a cada caso.
Existem loções que reduzem a produção de gordura, conseguem destruir as bactérias e promovem a eliminação das células cutâneas mortas. Muitos dos medicamentos prescritos baseiam-se em formulações derivadas da vitamina A que estimulam a renovação das células da pele. Os antibióticos são importantes na eliminação das bactérias que se acumulam na pele.
A isotretinoína é um medicamento útil nas formas mais graves de acne mas deve ser utilizada sob estreita supervisão médica.
Os contracetivos orais, o tratamento com laser ou fototerapia, a exfoliação ou microabrasão cutânea, o recurso ao preenchimento com colagénio das áreas mais afetadas são exemplos de outros tratamentos disponíveis para a acne.
ECZEMA
Quando suspeitar de ECZEMA ATÓPICO?
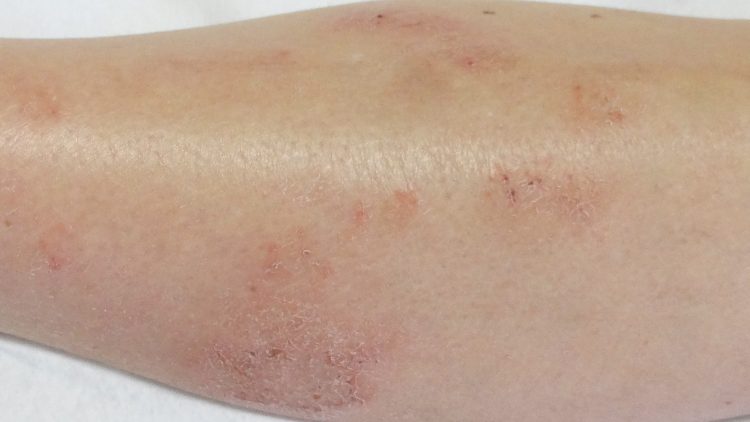
Quando apresenta, persistentemente ou frequentemente, comichão (prurido) associado a sinais como vermelhidão, exsudação, secura e descamação da pele e, em situações mais prolongadas, cicatrizes provocadas pela coceira persistente.
Quando as lesões referidas aparecem em locais sugestivos, variando consoante o grupo etário: nas crianças mais pequenas, na cabeça e nas superfícies extensoras dos membros; nas crianças mais velhas e nos adultos nas superfícies de flexão (atrás dos joelhos e na frente dos cotovelos) e também nas pálpebras e na região peri-labial.
Quando tem associadas outras doenças alérgicas, nomeadamente asma e/ou rinite alérgica.
Quando tem associada história familiar de doenças alérgicas.
Como saber as causas?
O dermatologista, quando suspeita de dermite de contacto estuda as substâncias que contactam com a pele no local de trabalho e fora deste, na tentativa de identificar o alergeno responsável.
Por vezes, a distribuição das lesões permite identificar o alergeno em causa.
Outras vezes e necessário efetuar testes de alergia chamados testes epicutaneos ou provas de contacto.
Quais são os alergenos mais frequentemente implicados?
São o níquel, as borrachas, os corantes, os perservantes, as colas, os perfumes ou essências e os medicamentos, entre outros.
Em que consistem as provas de contacto?
Nestes testes, pequenas quantidades de alergenos são aplicadas na pele em tiras de adesivo próprias e depois removidas ao fim de 48 ou 72 horas.
Uma reacção positiva consiste numa mancha vermeha, com comichão, no local de contacto com o alergeno.
Qual é o tratamento?
Eczemas ligeiros respondem habitualmente a corticosteroides em creme e anti histaminicos orais prescritos pelo dermatologista. Eczemas mais graves podem requerer tratamento com corticoides orais ou injetáveis, outros anti inflamatorios e agentes imunomoduladores.
As pessoas com eczema alérgico de contacto devem:
– Evitar o alergeno que causa a reação e substancias químicas que fazem reaccao cruzada com ele.
– Substituir alguns produtos por outros que não causam reaccoes. O seu dermatologista podera aconselhar os produtos mais indicados.
PSORÍASE
O que é a psoríase?
A psoríase é uma doença crónica da pele, de natureza autoimune, o que significa que surge quando o sistema imunitário emite sinais anómalos que aceleram o normal ciclo de crescimento das células da pele.
A psoríase é bastante comum e não é contagiosa. Este aspecto é importante, porque pode existir o receio de contrair esta doença nadando numa piscina ou contactando com pessoas afetadas por psorísase e esse receio não tem fundamento.
Embora a psoríase se possa manifestar em qualquer idade, a maioria dos casos ocorre entre os 15 e os 30 anos, sendo também comum entre os 50 e os 60 anos de idade.
Afecta 1% a 3% da população e pode manifestar-se em qualquer parte do corpo, estando associada a doenças como a diabetes, doença cardíaca e a depressão.
As áreas mais afetadas tendem a ser os cotovelos, joelhos, couro cabeludo, unhas e a região lombar.
Qual a causa da psoríase?
Embora a sua origem seja ainda mal compreendida, parece existir uma base genética para esta alteração do sistema imunitário. Como tal, é comum o aparecimento de psoríase em vários membros de uma mesma família.
Com frequência, a psoríase é desencadeada por um acontecimento stressante, uma amigdalite, a utilização de alguns medicamentos (beta-bloqueantes, anti-maláricos, alguns anti-inflamatórios), um corte na pele, uma queimadura solar ou pelo tempo frio e seco.
Como se manifesta a psoríase?
As manifestações da psoríase podem ser ligeiras, moderadas ou graves, dependendo da extensão de pele afetada. As formas ligeiras correspondem a um compromisso inferior a 3%, as moderadas entre 3 a 10% e as graves são aquelas em que mais de 10% da pele se encontra afetada.
Felizmente, a forma ligeira é a mais comum (80% dos casos). Contudo, mesmo estas formas ligeiras podem apresentar um impacto muito negativo na qualidade de vida, sobretudo quando ocorrem na palma das mãos ou na planta dos pés.
Os sintomas desta doença dependem do seu tipo e da sua localização. Como regra, um paciente apresenta apenas um tipo de psoríase de cada vez e a mudança de um tipo para outro depende da resposta a um dos estímulos anteriormente referidos.
Existem outros tipos de psoríase como a gutata (pequenas manchas vermelhas bem individualizadas), a inversa (ocorre sobretudo nas pregas de pele), a pustular (formação de bolhas com pus rodeadas por pele avermelhada), a eritrodérmica (inflamação mais intensa da pele, assemelhando-se a uma queimadura; atinge grandes extensões de pele e acompanha-se de prurido intenso, dor e aceleração do ritmo cardíaco). Esta última forma exige observação médica urgente.
Como se diagnostica a psoríase?
Existem várias doenças da pele com sinais semelhantes aos da psoríase e, por isso, o diagnóstico deve ser sempre estabelecido pela observação clínica por um dermatologista. Em alguns casos poderá ser necessária a confirmação com biópsia de pele.
Para lá da observação da pele, o dermatologista também procurará conhecer a história familiar do paciente e entender melhor as suas atividades diárias, de modo a despistar os fatores desencadeantes.
Como se trata a psoríase?
Existem muitas opções terapêuticas para a psoríase.
Como a pele em diversos locais do corpo apresenta características diferentes, o tratamento terá de ser também diferenciado.
Esses tratamentos podem ser meramente locais ou requererem uma abordagem mais geral.
De um modo geral, a fototerapia ou os cremes são utilizados quando as áreas afetadas são limitadas. Os medicamentos orais ou injetáveis são úteis quando o impacto da psoríase na qualidade de vida é importante.
Para muitos casos da psoríase em placas, o recurso a cremes hidratantes, pomadas ou champôs é suficiente para controlar as placas. Esses tratamentos locais controlam a inflamação e reduzem a taxa de multiplicação das células da pele.
Como se pode prevenir a psoríase?
Não existe forma de prevenir esta doença, mas é possível reduzir o número de surtos, mantendo a pele seca e cuidada, evitando o stress, a ansiedade e os medicamentos que a podem desencadear.
URTICÁRIA
O que é que caracteriza a urticária?
Falamos de urticária quando surgem placas ou babas na pele e dão comichão. Podem aparecer em qualquer lugar da pele e ter tamanhos variados. Podem juntar-se e dar origem a babas maiores.
Geralmente cada placa ou baba dura menos de 24 horas. Aparecem novas babas quando as anteriores desaparecem e isto pode durar dias ou mais. Habitualmente não dura mais do que 6 semanas.
A urticária é grave?
Geralmente não. Nos casos graves a garganta e a via aérea podem inchar, tornando a respiração e a deglutição difíceis. Nesses casos deve-se recorrer rapidamente ao serviço de urgência.
Quais as causas de urticária?
• Reações alérgicas a alimentos – fruta, leite, ovos, amendoins, avelãs, marisco, picadas de insetos, animais, pólenes, etc
• E também Infeções, incluindo gripes, infeções bacterianas e fúngicas
• Algumas doenças – vasculites, lúpus, doenças tiroideias
• Exposição ao sol, ao calor, ao frio ou a água
• Exercício
• Stress
• Pressão sobre a pele
• Contacto com químicos
• Coçar a pele
• As babas podem aparecer minutos após a exposição ou podem aparecer após mais de 2 horas
Como se trata a urticária?
• Nos casos ligeiros e moderados o tratamento mais frequente e um anti-histamínico não sedativo. Os anti histamínicos aliviam os sintomas, nomeadamente a comichão.
• Outros fármacos que são prescritos incluem Cortisona – por curto tempo.
• Outros fármacos para combater a inflamação.
MELANOMA
As células da pele são as responsáveis pela constituição do tecido cutâneo. No seu estado normal, estas células crescem e dividem-se em novas células, que são formadas à medida que vão sendo necessárias, este processo chama-se regeneração celular.
Quando as células normais da pele envelhecem ou são danificadas, morrem naturalmente. Quando as células perdem este mecanismo de controlo e sofrem alterações no seu genoma (DNA), tornam-se células de cancro, que não morrem quando envelhecem ou se danificam, e produzem novas células que não são necessárias de forma descontrolada, resultando na formação de um cancro.
Ao contrário das células normais, as células de melanoma não respeitam as fronteiras do órgão, invadindo os tecidos circundantes e podendo disseminar a outras partes do organismo. A este processo dá-se o nome de metastização.
O melanoma é composto por melanocitos malignos, e são tumores frequentemente castanhos ou pretos porque as células ainda produzem melanina. O Melanoma é o tipo de cancro de pele mais perigoso, por apresentar maior capacidade de metastização, espalhando-se com facilidade pelas veias sanguíneas e linfáticas presentes na derme a outras partes do corpo.
Em Portugal surgem, anualmente, cerca de 700 novos casos de melanoma maligno.
O cancro da pele é o cancro mais frequente da raça humana e tem origem nas células que constituem o tegumento cutâneo. Existem muitos tipos de cancro da pele. Em termos práticos, são divididos em dois grandes grupos:
– Melanoma maligno
O melanoma maligno, doença do foro oncológico cada vez mais frequente e potencialmente letal, tem origem nas células do sistema de pigmentação da pele, isto é, nas células (melanócitos) que produzem o bronzeado após a exposição ao sol. Em casos raros, o cancro pode ter origem nestas células nos olhos, nas vias respiratórias, no intestino, no cérebro e em mucosas.
– Não-Melanoma
Este grupo inclui o carcinoma basocelular ou basalioma, e o carcinoma espinocelular. São habitualmente menos perigosos, mas podem ter mau prognóstico se não forem tratados precocemente.
O cancro da pele pode atingir pessoas de todas as idades, sendo mais frequente nos doentes mais velhos. Todavia, as pessoas que estão expostas a grandes quantidades de radiação solar podem desenvolver cancro tão precocemente quanto os 20/30 anos.
Em que partes do corpo surge o melanoma?
A localização mais frequente do melanoma é, no sexo masculino, o tronco, em particular a segmento superior do dorso, e no sexo feminino as pernas e o segmento superior do dorso. Nos indivíduos de raça negra e asiática, o melanoma tende a surgir nas regiões palmares, plantares, unhas e nas mucosas.
Formas de tratamento
O tratamento do melanoma é cirúrgico. O melanoma tem que ser totalmente removido e com margens de segurança confirmada pelo exame histológico da peça operatória.
Se o tumor não tiver metastizado e se proceder à sua remoção cirúrgica, a cura aproxima-se dos 100% nos melanomas “finos”. No entanto, é preciso salientar que estas pessoas necessitam de controlos periódicos pois correm o risco de desenvolver outros melanomas.
Melanomas com metástases
Nos melanomas que já tenham metastizado, além da cirurgia, podemos ainda recorrer à quimioterapia (uso de medicamentos para destruir as células cancerígenas), à imunoterapia (uso de medicamentos que aumentam a resposta imunológica contra as células tumorais) e à radioterapia (uso de radiações em doses elevadas e de alta energia para destruir as células cancerígenas), embora os resultados nestes casos tenham baixo índice de cura.
Fatores de risco para o desenvolvimento do melanoma cutâneo:
• Características da pigmentação cutânea
• Olhos azuis
• Cabelo louro, claro ou ruivo
• Pele clara
• Resposta à exposição solar
• Tendência para formar sardas
• Incapacidade em bronzear
• Tendência para queimaduras solares
• Grupo socioeconómico superior
• História familiar de melanoma (10 a 15% dos pacientes com melanoma)
• Mutação nos genes Braf e p16
• Nevos prévios
• Nevos melanocíticos (um terço dos melanomas surgem em nevos preexistentes)
• Nevos displásicos
• Nevos que se alteram
• Nevos congénitos
• História prévia de melanoma
• Imunossupressão
Os sinais de alarme são:
• Sinal pré-existente que muda de cor, tamanho ou forma ou que começa a sangrar;
• Aparecimento de feridas, que curam muito lentamente;
• Sinal que se torne anormalmente grande;
• “Bolhas de sangue” que apareçam sob as unhas e que não tenham resultado de uma agressão;
• Aparecimento de um sinal novo, principalmente após os quarenta anos, que apresente uma forma irregular ou uma cor anormal;
• Aparecimento de comichão ou ardor num sinal pré-existente.
DERMATITE
A dermatite é um termo genérico que engloba qualquer condição médica em que ocorra inflamação da pele.
Existem múltiplas formas de dermatite, sendo as mais comuns a dermatite seborreica e a atópica (eczema).
As causas podem ser muito variadas e a pele apresenta-se tipicamente inflamada e vermelha causando comichão.
No que se refere às formas alérgicas, estima-se que, em Portugal, cerca de 10% das crianças apresentem queixas compatíveis com dermatite. No caso da dermatite atópica ou alérgica, em cerca de 80% dos casos, para além das manifestações cutâneas existem, no doente ou nos familiares, asma e/ou rinite alérgica, o que acentua a importância e o impacto deste tipo de doenças.
Como se manifesta a dermatite?
Embora cada tipo de dermatite apresente sinais e sintomas diferentes, a vermelhidão, o inchaço, a comichão e as feridas na pele tendem a estar presentes.
Os tipos principais de dermatite são:
Dermatite de contacto, que resulta do contacto repetido da pele com substâncias irritantes ou alergénicas. Surgem no local de contacto com o alergénio, por vezes desenham mesmo a área de contacto, e manifestam-se por comichão, vermelhidão e borbulhas, algumas com conteúdo líquido formando pequenas bolhas de água, ou pequenas feridas e crostas na pele. Estas reações não são imediatas, surgem 1 ou 2 dias após o contacto e não ocorrem na primeira vez que se contacta com a substância, sendo necessárias várias exposições até o indivíduo se tornar alérgico.
Neurodermatite, uma dermatite crónica localizada em áreas específicas da pele.
Dermatite seborreica, um tipo comum de dermatite do couro cabeludo e na face que provoca a vulgar caspa. Por vezes as escamas são secas, outras vezes têm um aspeto oleoso. Esta doença depende dos níveis de hormonas sexuais e, portanto, apenas se manifesta no recém-nascido, que recebe hormonas da mãe, e após a adolescência.
Dermatite de estase, relacionada com a acumulação de fluidos sob a pele nos membros inferiores.
Dermatite atópica, mais conhecida como eczema, associada a intenso prurido que aparece e desaparece. É mais frequente nas crianças do que nos adultos.
Dermatite peri-oral, um tipo de dermatite que afeta a região em torno da boca.
Vale ainda a pena referir a dermatite das fraldas que corresponde à tradicional “assadura” e que é muito frequente, correspondendo à irritação da pele do rabinho dos bebés que usam fraldas. As áreas convexas da área genital ficam vermelhas e irritadas sendo o fundo das pregas poupado.
Outras complicações possíveis são a formação de cicatrizes e as alterações na cor da pele.
O que causa a dermatite?
As causas variam com o tipo de dermatite mas, de um modo geral, as mais comuns são outras doenças, fatores alérgicos, genéticos, físicos, irritantes bem como fatores que geram stress.
Como se diagnostica a dermatite?
O diagnóstico é essencialmente clínico, baseado na história clínica e no aspeto das lesões da pele.
Embora não existam muitos testes de diagnóstico, para a dermatite de contacto estão disponíveis testes cutâneos que permitem identificar as substâncias que a provocam. Para estes testes aplicam-se nas costas do paciente uma espécie de adesivos e observa-se a pele ao fim de 2 dias para ver a quais substâncias a pele reage.
Dermatite atópica
A dermatite atópica é uma doença inflamatória crónica da pele, com início habitual durante a infância.
A sua incidência tem vindo a aumentar ao longo dos últimos 40 anos, e atualmente estima-se que afete entre 10% e 20% da população pediátrica.
Trata-se, de facto, de uma doença muito comum, mais frequente em áreas urbanas.
Esta dermatite tem início precoce, aparecendo geralmente no primeiro ano de vida. O prognóstico é favorável na maioria dos casos, sendo que aproximadamente 60% das crianças apresentam diminuição ou desaparecimento completo das lesões antes da puberdade.
Em 90% dos casos a dermatite atópica ocorre antes dos 5 anos de idade, com 60% dos casos a surgirem no primeiro ano de vida. A dermatite atópica tem uma distribuição universal e ambos os sexos são igualmente atingidos.
Quais as causas da Dermatite Atópica?
A causa exata da dermatite atópica é desconhecida.
Na sua origem parecem estar mecanismos imunológicos de hipersensibilidade imediata, comuns a outras doenças como a asma brônquica e a rinite, e mecanismos de hipersensibilidade retardada.
O componente hereditário é importante. Numa criança em que um dos pais apresente uma condição atópica (asma, rinite, alérgica ou dermatite atópica) tem aproximadamente 25% de probabilidades de também apresentar alguma forma de doença atópica. Essa probabilidade passa para 50% se ambos os pais apresentarem doença atópica.
Como se manifesta a Dermatite Atópica?
A dermatite atópica caracteriza-se por prurido cutâneo, que tende a ser recorrente, e distribuição característica das lesões que variam com a idade. As lesões típicas de fase aguda consistem em erupções avermelhadas, formando pápulas ou vesículas, com exsudação e formação de crosta que evoluem, na fase crónica, para lesões descamativas.
Esta dermatite pode, na primeira infância, atingir toda a superfície corporal, mas poupa em geral a região das fraldas; durante a segunda infância o atingimento da pele ocorre preferencialmente nos membros, com particular destaque nas superfícies flexoras.
Na idade adulta as lesões de eczema localizam-se preferencialmente nas mãos e pés, na superfície flexora dos membros e na região cervical. A pele nestes locais torna-se mais grossa, áspera e escurecida. Embora se tenda a localizar nestas áreas, a dermatite atópica pode generalizar-se, atingindo grandes áreas corporais.
O ato de coçar pode causar escoriações na pele e infeção secundária.
Passada a infância, pode ocorrer o desaparecimento total das lesões mas, geralmente, a doença tem curso crónico, com períodos de melhoria e de agravamento.
É comum, após o desaparecimento da dermatite atópica, ocorrer a substituição desta por uma das outras formas de apresentação da atopia (asma ou rinite).